

达沙替尼片
Dasatinib Tablets
Da Sha Ti Ni Pian
本品主要成份为达沙替尼。
化学名称为:N-(2-氯-6-甲基苯基)-2({6-[4-(2-羟基乙基)哌嗪基-1]-2-甲基嘧啶基-4}氨基)-1,3-噻唑-5-酰胺。
化学结构式:

分子式:C22H26ClN7O2S
分子量:488.01
本品为薄膜衣片,除去包衣后呈白色或类白色。
本品用于治疗对甲磺酸伊马替尼耐药,或不耐受的费城染色体阳性(Ph+)慢性髓细胞白血病(CML)慢性期、加速期和急变期(急粒变和急淋变)成年患者。
(1)20mg;(2)50mg;(3)70mg
应当由具有白血病诊断和治疗经验的医师进行治疗。
Ph+慢性期CML的患者推荐起始剂量为达沙替尼100mg,每日1次,口服。服用时间应当一致,早上或晚上均可。
Ph+加速期、急变期(急粒变和急淋变)CML的患者推荐起始剂量为70mg,每日2次,分别于早晚口服(见【注意事项】)。
片剂不得压碎或切割,必须整片吞服。本品可与食物同服或空腹服用。
治疗持续时间:在临床试验中,本品治疗均持续至疾病进展或患者不再耐受该治疗。尚未对达到完全细胞遗传学缓解(CCyR)后停止治疗的影响进行研究。
为了达到所推荐的剂量,本品共有20mg、50mg、70mg薄膜衣片三种规格。推荐根据患者的反应和耐受性情况进行剂量的增加或降低。
剂量递增:
在成年Ph+ CML患者的临床试验中,如果患者在推荐的起始剂量治疗下未能达到血液学或细胞遗传学缓解,则慢性期CML患者可以将剂量增加至140mg,每日1次,对于进展期(加速期和急变期)CML患者,可以将剂量增加至90mg,每日2次。
不良反应发生时的剂量调整:
骨髓抑制:
在临床试验中,骨髓抑制可以通过下列手段来处理:中断给药、剂量降低或终止研究治疗。必要时给予血小板和红细胞输注。出现耐药性骨髓抑制(如嗜中性粒细胞减少症状持续超过7天)的可使用造血生长因子。表1总结了进行剂量调整的指南。

非血液学不良反应:
如果在达沙替尼用药过程中发生了重度非血液学不良反应,那么必须停止治疗,直至事件解决。随后,治疗可以以适当降低后的剂量重新开始,剂量降低的程度根据最初事件的严重程度来定。
儿童患者:由于缺少安全性和疗效数据,不推荐本品用于儿童和18岁以下的青少年(见【药理毒理】“药效学特点”)。
老年患者:在老年患者中没有观察到具有临床意义的与年龄相关的药代动力学方面的差异。没有必要针对老年患者进行专门的剂量推荐。
肝功能损害:轻度、中度或重度肝功能损害的患者可以接受推荐的起始剂量。尽管如此,本品应慎用于肝功能损害的患者(见【注意事项】和【药代动力学】)。
肾功能损害:尚未在肾功能降低的患者中进行本品的临床试验(试验排除了血清肌酐浓度>1.5倍正常上限的患者)。由于达沙替尼及其代谢产物在肾脏的清除率<4%,因此,肾功能不全的患者预期不会出现全身清除率的降低。
国外安全性数据
下列数据为临床试验中2,182例患者对本品的暴露情况的总结(起始剂量为100mg每日1次,140mg每日1次,50mg每日2次或70mg每日2次,伴随至少24个月的随访期)。在接受本品治疗的2,182例患者中,25%患者的年龄≥65岁,5%患者的年龄≥75岁。中位的治疗持续时间为15个月(范围为0.03至36个月)。
在接受治疗的2440例患者中,23%患者的年龄≥65岁,5%患者的年龄≥75岁。
在针对新诊断的慢性期CML患者的Ⅲ期研究中,达沙替尼的中位治疗持续时间为14个月(范围为0.03至24个月),伊马替尼为14个月(范围为0.3至26个月)。中位平均日剂量分别为99mg和400mg。
大部分达沙替尼治疗组患者在某个时间出现了不良反应。大部分反应均为轻度至中度。
慢性期CML患者中有15%,加速期CML患者中有16%,急粒变CML患者中有15%,急淋变CML患者中有8%,Ph+ ALL患者中有8%由于不良反应中止治疗。在慢性期CML患者的III期剂量优化研究中,接受100mg,每日1次治疗的患者中因药物不良反应而中止治疗的比例要低于接受70mg,每日2次治疗的患者(分别为10%和16%);接受100mg,每日1次治疗的患者中断给药和降低剂量的比例也低于接受70mg,每日2次治疗的患者。接受140mg,每日1次治疗的进展期CML和Ph+ ALL患者中降低剂量和中断给药的发生率也低于接受70mg,每日2次治疗的患者。
大部分伊马替尼不耐受的慢性期CML患者能够耐受达沙替尼治疗。在慢性期CML的临床研究中,215例对伊马替尼不耐受的患者中,有10例出现了与既往接受伊马替尼治疗时同等程度的3级或4级的非血液学毒性;这10例患者中的8例可通过降低药物剂量得到控制,并可以继续接受本品治疗。
接受达沙替尼治疗的新诊断的慢性CML患者中报告的最常见的不良反应包括体液潴留(包括胸腔积液)、腹泻、头痛、恶心、皮疹、呼吸困难、出血、疲劳、肌肉骨骼疼痛、感染、呕吐、咳嗽、腹痛和发热。与药物相关的发热性中性粒细胞减少症的发生率为5%。
针对对既往伊马替尼治疗耐药或不耐受的患者的临床研究中推荐在开始本品治疗前,伊马替尼应停用至少7天。
在本品临床研究及上市后的患者中报告了下列不良反应(实验室检查结果异常除外)(见表2)。按系统器官分类和发生率列出了以下反应。频率的定义如下:非常常见(≥1/10);常见(≥1/100至<1>
表2:临床研究中报告的不良反应总结

a 包括大脑血肿、大脑出血、硬膜外血肿、颅内出血、出血性卒中、珠网膜下出血、硬膜下血肿和硬膜下出血。
b 包括心室功能不全、心衰、充血性心衰、心肌病、充血性心肌病、舒张功能不全、射血分数降低和心室衰竭。
c 不包括胃肠道出血和CNS出血;这些不良反应分别是在系统器官分类“胃肠道疾病”和“神经系统疾病”下报告的。
d 包括药物疹、红斑、多形性红斑、皮肤红变、剥脱性皮疹、全身红斑、生殖器疹、热疹、粟粒疹、皮疹、红斑疹、疱疹、全身皮疹、斑疹、斑丘疹、丘疹、瘙痒疹、脓疱疹、水疱疹、皮肤脱落、皮肤刺激和水泡性荨麻疹。
e 包括耳部肿胀、结膜水肿、眼部水肿、眼部肿胀、眼睑水肿、面部水肿、生殖器肿胀、重力性水肿、唇肿、局部水肿、黄斑水肿、生殖器水肿、口腔水肿、外周水肿、眼眶水肿、阴茎水肿、眶周水肿、凹陷性水肿、阴囊水肿、面肿和舌水肿。
部分不良反应描述
骨髓抑制
本品治疗会伴有贫血、中性粒细胞减少症和血小板减少症。上述事件在进展期CML或Ph+ALL患者中要比慢性期CML患者更为常见(见【注意事项】)。
出血
服用本品的患者中报告了与药物相关的出血事件(从瘀斑到鼻衄到3级或4级的胃肠道出血和CNS出血)(见【注意事项】)。在针对新诊断的慢性期CML患者的Ⅲ期研究中,1例(<1%)接受本品的患者发生3级出血。在对既往伊马替尼治疗耐药或不耐受的患者中进行的临床研究中,重度中枢神经系统出血的发生率为<1%。8例病例为致死性结果,其中6例均与CTC4级血小板减少相关。对既往伊马替尼治疗耐药或不耐受对的患者中3级或4级的胃肠道出血的发生率为4%,通常都需要中断治疗并输血。对既往伊马替尼治疗耐药或不耐受的患者中其他3级或4级出血的发生率为2%。这些患者中大部分出血相关事件均伴随有3级或4级的血小板减少。此外,体外和体内的血小板检测提示,本品的治疗对血小板活化作用具有可逆的影响(见【注意事项】)。
体液潴留
多种不良反应例如胸腔积液、腹水、肺水肿和伴或不伴浅表性水肿的心包积液可统一描述为“体液潴留”。在新诊断的慢性期CML研究中,26例接受本品治疗的患者(10%)报告1级和2级胸腔积液。至发病的中位时间为28周(范围4-88周)。胸腔积液的中位持续时间为50天(范围5-585天)。此反应通常可逆,处理方法为中断本品治疗及使用利尿剂或其他适当的支持治疗措施(见【注意事项】)。
在接受达沙替尼、发生胸腔积液的患者中,73%患者暂停中位15天(6-56天)用药。31%患者降低了剂量。此外,46%接受了合并利尿剂(中位持续时间为64天),27%接受了合并皮质激素(中位持续时间为29天)。1例患者进行了治疗性胸穿。采用适当的医学治疗后,23例患者(占胸腔积液患者的88%)能够继续服用本品,且疗效不受影响(92%达到了完全细胞遗传学缓解)。服用本品的患者中报告的其他液体潴留不良反应为浅表性局部水肿(9%)和全身水肿(2%)。充血性心力衰竭/心功能不全、心包积液、肺动脉高压和肺水肿的发生率亦<2%。
10%对既往伊马替尼治疗耐药或不耐受的患者中使用本品伴有3级或4级液体潴留。3级或4级胸腔积液和心包积液发生率分别为7%和1%。3级或4级腹水和全身水肿的发生率均<1%。3级或4级肺水肿的发生率为1%。体液潴留时间的常规处理方法是支持治疗,包括利尿剂和短期激素治疗。
肺动脉高压(PAH)
上市后报告中报道有患者出现与达沙替尼暴露相关的肺动脉高压(经右心导管插入术确诊的前毛细血管肺动脉高压)。这些病例是在开始达沙替尼治疗后(包括治疗一年多以后)报告的肺动脉高压。在达沙替尼治疗期间报告肺动脉高压的患者常常正合并使用其他药物或者合并除潜在肿瘤之外的疾病。肺动脉高压患者在停用达沙替尼后观察到血流动力学和临床参数改善。
QT间期延长
在针对新诊断的慢性期CML患者的Ⅲ期研究中,1例(<1%)接受本品的患者QTcF>500msec(见【注意事项】)。
在5项针对既往伊马替尼治疗耐药或不耐受的患者的Ⅱ期临床研究中,对按照预先指定的时间点获取的865例接受本品70mg每日2次治疗患者的重复基线和治疗时ECG的数据集中进行阅读。使用Fridericia's法对QT间期进行心率校正。在第8天的所有给药后时间点,QTcF间期自基线的平均改变为4-6msec,其95%置信区间的上限<7msec。在临床试验中接受本品的2182例患者中,14%(<1%)例患者报告了QTc延长的不良反应。21名患者(1%)的QTcF延长至>500msec(见【注意事项】)。
心脏不良反应
应小心监测有心脏疾病风险因素或病史的患者是否有符合新功能不全的症状或体征并且应进行适当评估和治疗(见【注意事项】)。
在针对既往伊马替尼治疗耐药或不耐受的慢性期CML患者的III期剂量优化研究(中位的治疗持续时间为23个月)中,接受本品100mg,每日1次治疗的患者中胸腔积液和充血性心衰/心功能不全的发生率要低于接受本品70mg,每日2次治疗的患者(表3a)。接受100mg,每日1次治疗的患者中骨髓抑制的发生率也较低(见下面的实验室检查结果异常)。
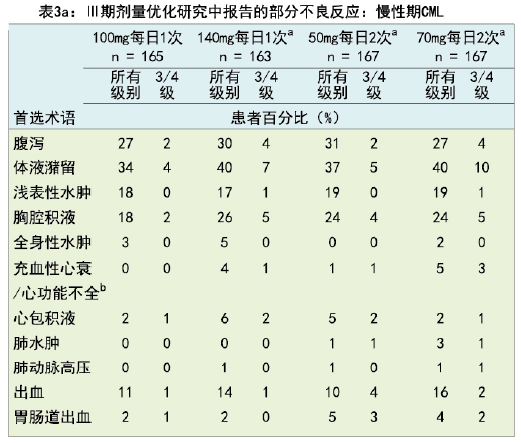
a 不是本品针对慢性期CML的推荐起始剂量(见【用法用量】)。
b 包括心室功能不全、心衰、充血性心衰、心肌病、充血性心肌病、舒张功能不全、射血分数降低和心室衰竭。
在进展期CML和Ph+ ALL患者的III期剂量优化研究(加速期CML患者的中位治疗持续时间为14个月,急粒变CML患者为3个月,急淋变CML患者为4个月,Ph+ ALL患者为3个月)中,接受本品140mg,每日1次治疗的患者中体液潴留(胸腔积液和心包积液)的发生率要低于接受70mg,每日2次的患者(表3b)。
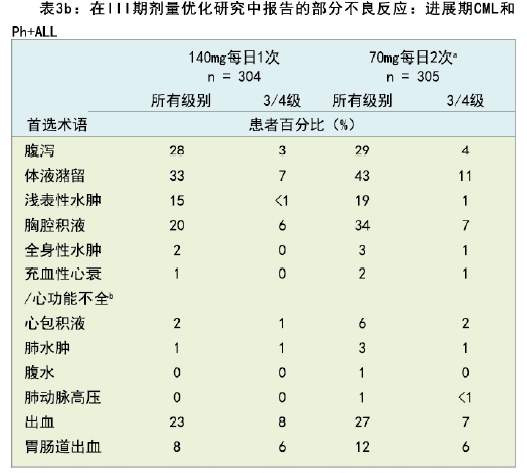
a 不是针对进展期CML和Ph+ALL的本品推荐起始剂量(见【用法用量】)。
b 包括心室功能不全、心衰、充血性心衰、心肌病、充血性心肌病、舒张功能不全、射血分数降低和心室衰竭。
实验室检查结果异常:
血液系统:
在新诊断的慢性期CML Ⅲ期研究中,服用本品的患者中报告了以下3级或4级实验室检测异常:中性粒细胞减少(21%)、血小板减少(19%)和贫血(10%)。
在接受本品治疗、发生3级或4级骨髓抑制的新诊断的慢性期CML患者中,1.6%的患者一般在短时间暂停给药和/或减量后永久停止治疗后恢复。
在既往对伊马替尼治疗耐药或不耐受的CML患者中均出现血细胞减少(血小板减少症、中性粒细胞减少和贫血)。然而,血细胞减少的发生还主要取决于疾病的阶段。表4列出了3级和4级血液学异常的发生率。

CTC分级:中性白血球减少症(3级≥0.5-<1.0×109/L,4级<0.5×109/L);血小板减少症(3级≥25-<50×109/L,4级<25×109/L);贫血(血红蛋白3级≥65-<80g/L,4级<65g/L)。
在慢性期CML患者的III期剂量优化研究中,本品100mg,每日1次组中,中性粒细胞减少症、血小板减少症和贫血的发生率要低于本品70mg,每日2次组。
在出现3级或4级骨髓抑制的患者中,通常可以通过短暂中断用药和/或剂量降低得以恢复。只有5%的患者需要中止治疗。多数患者可以继续治疗而没有进一步骨髓抑制的证据。
生化异常
在新诊断的慢性期CML研究中,4%接受本品治疗的患者报告3级或4级低磷酸盐血症,3级或4级的转氨酶或胆红素升高的发生率≤1%。没有这些实验室生化参数导致的本品中止。
在慢性期CML患者中,3级或4级的转氨酶或胆红素升高的发生率<1%。在进展期CML和Ph+ ALL患者中,上述指标升高的发生率增加至1%至7%。通常可以通过降低剂量或中断治疗得以控制。在慢性期CML的III期剂量优化研究中,患者中3级或4级转氨酶或胆红素升高的发生率均≤1%,在四个治疗组中的发生率接近且均较低。在进展期CML和Ph+ ALL的III期剂量优化研究中,所有治疗组患者中3级或4级转氨酶或胆红素升高的发生率为1%至4%。
基线水平正常的达沙替尼治疗组患者中大约有5%在研究期间出现了3级或4级的一过性低钙血症。一般而言,这种血钙降低均不伴有临床症状。出现3级或4级低钙血症的患者常常通过口服补钙即可得以恢复。所有各期的CML患者均报告了3级或4级的低钙血症、低钾血症和低磷血症,但是急粒变或急淋变CML和Ph+ ALL患者中这些事件的发生率增加。慢性期CML患者中3级或4级的肌酐升高的发生率<1%,而在进展期CML患者中的发生率增加至1%至4%。
其他特殊人群
虽然本品在老年患者中的安全特征与其在年轻人群中的安全性特征类似,但是年龄≥65岁的患者更有可能出现体液潴留和呼吸困难,应当对其进行密切的观察(见【注意事项】)。
中国安全性数据
在中国进行的一项开放、单臂、多中心研究中,共有121例患者接受了达沙替尼治疗(慢性期CML的起始剂量为100mg QD,加速期CML/急变期CML/Ph+ ALL的起始剂量为70mg BID),随访时间为18个月。多数接受本品治疗的患者出现了不良反应。大多数反应为轻度至中度。不同疾病期的中国患者报告的最常见的非血液学不良反应包括胸腔积液、腹泻、头痛、上呼吸道感染、肺部感染、鼻咽炎、疲乏和发热。报告了与药物相关的出血事件,从鼻衄到3或4级的胃肠道出血和CNS出血(见【注意事项】)。
各疾病期经选择报告的不良反应见表5。

CTC分级:中性白血球减少症(3级≥0.5-<1.0×109/L,4级<0.5×109/L);血小板减少症(3级≥25-<50×109/L,4级<25×109/L);贫血(血红蛋白3级≥65-<80g/L,4级<65g/L)。
大多数骨髓抑制和体液潴留相关的不良事件可以通过中断给药、减低剂量或支持性治疗而恢复。1例急变期CML患者由于血小板减少症而停止治疗,1例由于胸腔积液而停止治疗。
另外,在新诊断的慢性期CML研究中,入组了37名中国患者(达沙替尼组18名,伊马替尼组19名)。经过至少24个月的随访,达沙替尼治疗组17名(94.4%)患者和伊马替尼治疗组17名(89.5%)患者仍在继续参与研究。24个月随访时,中国患者中没有报告与药物有关的严重不良事件。没有中国患者由于药物相关的不良事件而停止治疗。中国患者人群中,达沙替尼组最常见的与药物相关的体液潴留不良事件是全身性水肿(17%)。1例(6%)受试者报告与药物有关的胸腔积液。与药物有关的体液潴留的不良事件均为非重度(3级到4级)。在达沙替尼治疗的中国患者中,3-4级血小板减少发生率和3-4级中性粒细胞减少发生率分别为33%和33%。该骨髓抑制通常在早期发生,并通过剂量中断、减量或标准支持治疗措施可控制。总体上,24个月的安全性随访与抑制的安全性数据一致。
对达沙替尼或任何一种辅料过敏的患者,禁用本品。
临床相关的相互作用
达沙替尼是细胞色素P450(CYP)3A4的底物和抑制剂。因此,当与其它主要通过CYP3A4代谢或能够调节CYP3A4活性的药物同时使用时,有可能会出现相互作用(见【药物相互作用】)。
达沙替尼与能够强效抑制CYP3A4的药物(例如酮康唑、曲康唑、红霉素、克拉霉素、利托那韦、泰利霉素)同时使用可增加达沙替尼的暴露。因此,在接受达沙替尼治疗的患者中,不推荐同时应用强效的CYP3A4抑制剂(见【药物相互作用】)。
达沙替尼与可以诱导CYP3A4的药物(例如地塞米松、苯妥英、卡马西平、利福平、苯巴比妥或含有金丝桃素的中草药制剂,也称为圣约翰草)同时使用可大大降低达沙替尼的暴露,这可能会增加治疗失败的风险。因此,接受达沙替尼治疗的患者,应该选择那些对CYP3A4酶诱导较少的药物进行联用(见【药物相互作用】)。
达沙替尼与CYP3A4底物同时使用可能会增加CYP3A4底物的暴露。因此,当达沙替尼与具有较窄治疗指数的CYP3A4底物联用时应当谨慎,这些底物包括阿司咪唑、特非那定、西沙必利、匹莫齐特、奎尼丁、苄普地尔或麦角生物碱类(麦角胺、双氢麦角胺)(见【药物相互作用】)。
达沙替尼与组胺-2(H2)拮抗剂(例如法莫替丁)、质子泵抑制剂(例如奥美拉唑)或氢氧化铝/氢氧化镁同时使用可能会降低达沙替尼的暴露。因此,不推荐同时使用H2拮抗剂和质子泵抑制剂,同时,氢氧化铝/氢氧化镁制剂应在给与达沙替尼前至少2小时,或2小时后给药(见【药物相互作用】)。
特殊人群
基于一项单剂量药代动力学研究的结果,轻度、中度或重度肝功能损害的患者可以接受推荐的起始剂量(见【用法用量】和【药理毒理】“药效学特点”)。但是本品应慎用于肝功能损害的患者(见【用法用量】)。
重要不良反应
骨髓抑制:
达沙替尼治疗会伴随有贫血、中性粒细胞减少症和血小板减少症发生。进展期CML或Ph+ ALL患者中,这些事件比慢性期CML患者更为常见。前2个月内应每周进行一次全血细胞计数,随后每月一次,或在有临床指征时进行。骨髓抑制通常都是可逆的,通过暂时停用达沙替尼或降低剂量即可(见【用法用量】和【不良反应】)。
在一项针对慢性期CML患者的III期剂量优化研究中,接受70mg,每日2次治疗的患者中3级或4级的骨髓抑制要比接受100mg,每日1次治疗的患者更为常见。
出血相关事件:
在针对新诊断的慢性期CML的患者的Ⅲ期研究中,1例接受达沙替尼的患者(<1%)与2例接受伊马替尼的患者(1%)发生3级或4级出血。在对既往伊马替尼治疗耐药或不耐受的患者中进行的临床研究中,【在所有临床研究中】重度中枢神经系统(CNS)出血的发生率为<1%。有8个病例出现了致死性后果,其中6个病例均与通用毒性标准(CTC)的4级血小板减少症相关。3级或4级的胃肠道出血的发生率为4%,通常都需要中断治疗并输血。其它3级或4级出血的发生率为2%。大部分出血相关事件均伴随有3级或4级的血小板减少症(见【不良反应】)。此外,体外和体内的血小板检测提示,本品治疗对血小板活化作用具有可逆的影响。
服用抑制血小板功能的药物或抗凝剂的患者被从最初的本品临床试验中排除。在随后的试验中,如果患者的血小板计数>50,000-75,000/mm3,那么允许本品与抗凝剂、乙酰水杨酸和非甾体抗炎药(NSAID)同时使用。如果患者需要服用抑制血小板功能的药物或抗凝剂,那么应当谨慎。
体液潴留:
达沙替尼治疗会伴有体液潴留。
在针对新诊断的慢性期CML患者的Ⅲ期临床研究中,达沙替尼治疗组和伊马替尼治疗组中分别有2例患者(1%)报告3级或4级液体潴留(见【不良反应】)。
在针对既往伊马替尼治疗耐药或不耐受的患者的临床研究中,3级或4级体液潴留的发生率为10%,其中包括3级或4级胸腔积液和心包积液发生率分别为7%和1%。3级或4级腹水和全身水肿的发生率均<1%。3级或4级肺水肿的发生率为1%。出现提示胸腔积液症状(例如呼吸困难或干咳)的患者应当进行胸部X线的评价。重度的胸腔积液可能需要接受胸腔穿刺和吸氧。体液潴留事件的常规处理方法是支持治疗,包括利尿剂和短期的激素治疗。虽然本品在老年患者中的安全性特点与其在年轻人群中类似,但是年龄≥65岁的患者更有可能出现体液潴留和呼吸困难事件,应当对其进行严密的观察。在两项III期的剂量优化研究中,每日1次方案组患者中体液潴留的发生率要低于每日2次方案组(见【不良反应】)。
肺动脉高压(PAH)
上市后报告中有报道过与达沙替尼治疗相关的经右心导管插入术确诊的肺动脉高压(PAH)。这些病例中,在开始达沙替尼治疗后(包括治疗一年多之后)报告过肺动脉高压。在达沙替尼治疗期间报告肺动脉高压的患者常常正服用合并用药或者除潜在恶性肿瘤疾病外还患有合并疾病。
在开始达沙替尼治疗前,应评估患者是否有潜在心肺疾病的症状和体征。对开始治疗后产生呼吸困难和疲劳的患者应评估常见病因,包括胸腔积液、肺水肿、贫血或肺部浸润。在此评估期间,应遵循非血液学不良反应的处理指南(见【用法用量】)。若不良反应为重度,则应暂停治疗直至事件解决或改善。若未发现其他诊断,则应考虑肺动脉高压的诊断。如果确诊了肺动脉高压,应永久停用达沙替尼。应按照标准实践指南进行随访。接受达沙替尼治疗发生肺动脉高压的患者在停止达沙替尼治疗后观察到血流动力学和临床参数改善。
QT间期延长:
体外数据表明,达沙替尼有可能会延长心室复极(QT间期)(见【药理毒理】“临床前安全性数据”)。
在针对新诊断的慢性期CML的Ⅲ期研究中接受达沙替尼治疗的258例患者及接受伊马替尼治疗的258例患者中,每组中各1例患者(<1%)报告QTc延长的不良反应。接受达沙替尼治疗的患者中QTcF较基线的中位改变为3.0msec,而接受伊马替尼治疗的患者中为8.2msec。每组中各1例患者(<1%)的QTcF>500msec。
在II期临床试验中接受达沙替尼治疗的865例白血病患者中,使用Fridericia法校正的QTc间期(QTcF)自基线的平均改变为4-6msec;所有自基线平均改变的95%置信区间的上限均<7msec(见【不良反应】)。在临床试验中接受达沙替尼的2,182例患者中,14例(<1%)患者报告了QTc延长的不良反应。21例(≤1%)患者的QTcF>500msec。达沙替尼应当慎用于出现或可能出现QTc延长的患者。这些患者包括低钾血症或低镁血症的患者、先天性QT延长综合症的患者、正在服用抗心律失常药物或其它可以导致QT延长药物的患者,以及接受累积高剂量蒽环类药物治疗的患者。在给予达沙替尼治疗前应当纠正低钾血症或低镁血症。
心脏不良反应
在对519例新诊断的慢性期CML患者(包括既往患有心脏疾病的患者)的随机试验中研究了达沙替尼。服用达沙替尼的患者中报告了充血性心力衰竭/心功能不全及致死性心肌梗死的心脏不良反应。有心脏疾病风险因素或病史的患者中心脏不良事件的发生频率更高。应小心监测有心脏疾病风险因素(例如高血压、高脂血症、糖尿病)或病史(例如既往经皮冠状动脉介入术、确诊的冠状动脉疾病)的患者是否有符合心功能不全的症状或体征,例如胸痛、气短和发汗。
如果产生了这些临床症状或体征,建议医生暂停达沙替尼用药。在消退后,恢复达沙替尼治疗前应进行功能评估。对轻/中度事件(≤2级),可按原剂量恢复达沙替尼治疗,对重度事件(≥3级),按减量水平恢复治疗。应定期监测继续治疗的患者。
具有未控制或显著心血管疾病的患者未入选至临床研究中。
乳糖
100mg日剂量的本品含有135mg乳糖一水合物,140mg日剂量的本品含有189mg乳糖一水合物。患有罕见的遗传性半乳糖耐受不良、Lapp乳糖酶缺乏症或葡葡糖-半乳糖吸收不良的患者不应服用本品。
对驾驶和操作机器能力的影响
尚未进行研究来评价达沙替尼对驾驶和操作机器能力的影响。应当告知患者在接受达沙替尼治疗期间可能会出现一些不良反应,例如眩晕或视力模糊。因此,推荐在驾驶汽车或操作机器时应当谨慎。
处置注意事项
本品含有一个片芯,外周包裹薄膜衣以避免卫生从业人员接触活性物质。然而,若药片被不小心压碎或破裂,卫生从业人员应当戴上一次性的化疗手套进行适当处置以使皮肤暴露的风险降至最低。
任何未使用的药品或废料均应在符合当地规定的情况下进行处置。
妊娠
目前尚无充分的达沙替尼用于妊娠妇女的数据。动物研究已经证实了该药的生殖毒性(见【药理毒理】)。达沙替尼对人体的潜在危险尚不明确。除非有明确的需要,否则本品不应用于妊娠妇女。如果在妊娠期间服用该药,那么患者必须被告知其对胎儿的潜在危险。
非临床研究中,在低于在人体内进行达沙替尼治疗时所观察到的血药浓度下,在大鼠和家兔中观察到胚胎-胎仔毒性。观察到大鼠出现胎儿死亡。在大鼠和家兔接受的达沙替尼最低检测剂量(大鼠:2.5 mg/kg/天 [15 mg/m2/天] 和家兔:0.5 mg/kg/天 [6 mg/m2/天])下,能够导致胚胎-胎仔毒性。这些给药剂量在大鼠和家兔产生的母体AUC分别是105 ng•hr/mL(0.3倍于人类女性接受70 mg每日2次之后获得的AUC)和44 ng•hr/mL(0.1倍于人类AUC)。胚胎-胎仔毒性包括多部位的骨骼畸形(肩胛骨、肱骨、股骨、桡骨、肋骨、锁骨),骨化程度降低(胸骨;胸椎、腰椎和骶椎;前趾骨;骨盆和舌骨体),水肿和小肝。
哺乳
目前有关达沙替尼通过人类或动物乳汁排泄的信息尚不足且有限。有关达沙替尼的物理化学数据和现有的药效学/毒理学数据表明该药可以分泌进入乳汁,并且无法排除其对哺乳婴幼儿的危险。本品治疗期间,应停止母乳喂养。
生殖力
达沙替尼对精子的作用尚不详,因此,性活跃的男性和女性在治疗期间应当采取有效的避孕措施。
由于缺少安全性和疗效数据,不推荐本品用于儿童和18岁以下的青少年(见【药理毒理】“药效学特点”)。
在老年患者中没有观察到具有临床意义的与年龄相关的药代动力学方面的差异。没有必要针对老年患者进行专门的剂量推荐。虽然本品在老年患者中的安全性特征与其在年轻人群中的安全性特征类似,但是年龄≥65岁的患者更有可能出现体液潴留和呼吸困难事件,应当对其进行密切的观察。
可能增加达沙替尼血浆浓度的活性成分
体外研究表明,达沙替尼是CYP3A4的底物。达沙替尼与强效抑制CYP3A4的药物(例如酮康唑、伊曲康唑、红霉素、克拉霉素、利托那韦、泰利霉素)同时使用可增加达沙替尼的暴露。因此,在接受达沙替尼治疗的患者中,不推荐经全身给予强效的CYP3A4抑制剂。
根据体外实验的结果,在临床相关的浓度下,达沙替尼与血浆蛋白的结合率大约是96%。尚未进行研究来评价达沙替尼与其它蛋白质结合药物的相互作用。发生置换的可能性及其临床意义尚不详。
可能降低达沙替尼血浆浓度的活性成分
当达沙替尼在每晚给予600mg的利福平(强效CYP3A4诱导剂),连续给药8天后,达沙替尼的AUC降低了82%。其它能够诱导CYP3A4活性的药物(例如地塞米松、苯妥英、卡马西平、苯巴比妥或含金丝桃素的中草药制剂例如圣约翰草)可能也会增加达沙替尼代谢并降低达沙替尼的血浆浓度。因此,不推荐强效CYP3A4诱导剂与达沙替尼同时使用。在适合接受利福平或其它CYP3A4诱导剂的患者中,应当使用其它酶诱导作用较低的药物。
组胺2拮抗剂和质子泵抑制剂:
长期使用H2拮抗剂或质子泵抑制剂(例如法莫替丁和奥美拉唑)抑制胃酸分泌很有可能会降低达沙替尼的暴露。在一项针对健康受试者的单次给药研究中,在单次给予本品前10小时给予法莫替丁可使达沙替尼暴露降低61%。在接受本品治疗的患者中,应当考虑使用抗酸药替换H2拮抗剂或质子泵抑制剂(见【注意事项】)。
抗酸药:
非临床数据证实,达沙替尼的溶解度依赖于pH值。在健康受试者中,氢氧化铝/氢氧化镁抗酸药与本品同时使用可使单次给予本品的AUC降低55%,Cmax降低58%。然而,当在单次给予本品前2小时给予抗酸药时,未观察到达沙替尼的浓度或暴露发生相关的变化。因此,抗酸药可在本品给药前2小时或给药后2小时服用(见【注意事项】)。
血浆浓度可被达沙替尼改变的活性成分
达沙替尼与CYP3A4底物同时使用可能会增加CYP3A4底物的暴露。在一项针对健康受试者的研究中,单次给予100mg的达沙替尼可以使辛伐他汀(已知的一种CYP3A4底物)的AUC和Cmax分别增加20%和37%。不能排除多次给予达沙替尼后会增加这种作用的可能性。因此,当达沙替尼与已知具有较窄治疗指数的CYP3A4底物同时使用时应当谨慎,这些底物包括阿司咪唑、特非那定、西沙必利、匹莫齐特、奎尼丁、苄普地尔或麦角生物碱类(麦角胺,双氢麦角胺)(见【注意事项】)。
体外研究数据表明,达沙替尼具有与CYP2C8底物(如格列酮类)相互作用的潜在风险。
临床研究中本品过量仅限于个案病例。2例患者报告了用药过量(280mg/天,持续1周),这两个病例均出现显著的血小板计数降低。由于达沙替尼会伴有3级或4级的骨髓抑制(见【注意事项】),摄入超过推荐剂量药物的患者应当密切监测其骨髓抑制情况,并给予适当的支持性治疗。
动物急性用药过量与心脏毒性相关。心脏毒性证据包括啮齿类动物接受≥100 mg/kg(600 mg/m2)单次给药后出现的心室肌坏死和瓣膜/心室/心房出血。猴接受≥10 mg/kg(120 mg/m2)单次给药后出现的收缩压和舒张压升高的趋势。
国外临床研究结果
共有2,182例患者在临床试验中接受了评价;其中25%患者≥65岁,5%患者≥75岁。尚未在儿童患者中评价达沙替尼的安全性和疗效。
I期临床试验
在I期研究的84例最初接受治疗并随访达27个月的患者中,所有各期CML和Ph+ ALL患者均观察到血液学和细胞遗传学缓解。所有各期CML和Ph+ ALL患者的缓解都是持久的。
CML的II期临床试验:
在伊马替尼耐药或不耐受的慢性期、加速期或急粒变CML患者中进行了4项单臂、非对照、开放的II期临床试验,以确定达沙替尼在这些患者中的安全性和疗效。对初始伊马替尼400或600mg治疗后失败的慢性期患者进行了1项随机对照试验(未进行正式的统计比较)。起始剂量为达沙替尼70mg,每日2次。为了改善活性或控制毒性,允许进行剂量调整(见【用法用量】)。
根据血液学和细胞遗传学缓解率来判定达沙替尼的疗效。同时提供缓解持续时间和估算存活率进一步达沙替尼的临床益处。
慢性期CML:
在伊马替尼耐药或不耐受的患者中进行了2项临床试验;这些试验中的主要疗效终点为主要细胞遗传学缓解(MCyR)。
1、在初始400或600mg伊马替尼治疗无效的患者中进行了一项开放、随机的多中心研究。患者随机(2:1)接受达沙替尼(70mg,每日2次)或伊马替尼(400mg,每日2次)。如果患者出现了无法通过剂量调整进行处理的疾病进展或不耐受的证据,那么允许其交叉至另一个治疗组。主要终点为12周时的MCyR。150例患者有结果数据:其中101例被随机至达沙替尼组,49例被随机至伊马替尼组(均为伊马替尼耐药)。达沙替尼组患者自诊断至随机的中位时间为64个月,伊马替尼组为52个月。所有受试者之前均接受了多种治疗。所有患者人群中有93%达到了对伊马替尼的完全血液学缓解(CHR)。达沙替尼组和伊马替尼组分别有28%和29%患者曾达到过对伊马替尼的MCyR。达沙替尼组(目前为止有44%患者的治疗时间>24个月)的中位治疗持续时间为23个月,伊马替尼组(目前为止有10%患者的治疗时间>24个月)为3个月。93%达沙替尼组患者和82%伊马替尼组患者在交叉前已经达到了CHR。
第3个月时,达沙替尼组中MCyR率(36%)要高于伊马替尼组(29%)。值得注意的是,达沙替尼组中有22%为完全细胞遗传学缓解(CCyR),而伊马替尼组为8%。随着治疗和随访时间的延长(中位时间为24个月),达沙替尼治疗组患者在交叉前有53%达到了MCyR(44%达到了CCyR),而伊马替尼治疗组为33%达到MCyR(18%达到了CCyR)。在入选研究前已经接受伊马替尼400mg治疗的患者中,达沙替尼组有61%患者达到了MCyR,而伊马替尼组有50%。
根据Kaplan-Meier估计值,达沙替尼组维持MCyR达1年的患者比例为92%(95% CI:[85%-100%])(CCyR 97%,95% CI:[92%-100%]),伊马替尼组为74%(95% CI:[49%-100%])(CCyR 100%)。达沙替尼组维持MCyR达18个月的患者比例为90%(95% CI:[82%-98%])(CCyR 94%,95% CI:[87%-100%]),伊马替尼组为74%(95% CI:[49%-100%])(CCyR 100%)。
根据Kaplan-Meier估计值,达沙替尼组1年无进展生存(PFS)的患者比例为91%(95% CI:[85%-97%]),而伊马替尼组为73%(95% CI:[54%-91%])。达沙替尼组2年PFS的患者比例为86%(95% CI:[78%-93%]),而伊马替尼组为65%(95% CI:[43%-87%])。
达沙替尼组共有43%患者、伊马替尼组有82%患者出现了治疗失败,治疗失败的定义为疾病进展或交叉至另一种治疗(未缓解,研究药物不耐受等)。
交叉前主要分子学缓解(定义为外周血样本中经RQ-PCR提示BCR-ABL/对照转录本≤0.1%)率在达沙替尼组为29%,而伊马替尼组为12%。
2、在伊马替尼耐药或不耐受的患者(即伊马替尼治疗期间出现显著毒性以致无法进行进一步治疗的患者)中进行的一项开放、单臂、多中心研究。
共有387例患者接受了达沙替尼70mg,每日2次(288例为耐药,99例为不耐受)治疗。自诊断至开始治疗的中位时间为61个月。大部分(53%)患者之前已经接受了超过3年的伊马替尼治疗。大部分(72%)耐药的患者已经接受了>600mg的伊马替尼。除了伊马替尼,35%患者既往接受了细胞毒性化疗,65%已经接受了干扰素治疗,10%已经接受了干细胞移植。38%患者在基线时具有已知可以导致伊马替尼耐药的突变。接受达沙替尼治疗的中位持续时间为24个月,其中51%患者目前为止接受治疗的时间>24个月。表7报告了疗效结果。伊马替尼耐药患者中有55%达到了MCyR,伊马替尼不耐受患者中有82%达到了MCyR。在至少24个月的随访期内,240例达到MCyR的患者中有21例出现了疾病进展,未达到中位的MCyR持续时间。
根据Kaplan-Meier估计值,维持MCyR达1年的患者比例为95%(95% CI:[92%-98%]),而维持MCyR达2年的患者比例为88%(95% CI:[83%-93%])。维持CCyR达1年的患者比例为97%(95% CI:[94%-99%]),而维持2年的比例为90%(95% CI:[86%-95%])。伊马替尼耐药且在伊马替尼治疗时未达到MCyR的患者(n=188)有42%在经达沙替尼治疗时达到了MCyR。
入选至本试验的患者中,有38%患者出现了45种不同的BCR-ABL突变。具有多种与伊马替尼耐药相关的BCR-ABL突变(T315I除外)的患者达到了完全血液学缓解或MCyR。无论患者有任何基线BCR-ABL突变、P环突变或无突变,其2年时的MCyR率是接近的(分别为63%,61%和62%)。
在伊马替尼耐药患者中,所估计的1年时PFS的发生率为88%(95% CI:[84%-92%]),2年时PFS为75%(95% CI:[69%-81%])。在伊马替尼不耐受的患者中,所估计的1年时PFS的发生率为98%(95% CI:[95%-100%]),2年时为94%(95% CI:[88%-99%])。
24个月时的主要分子学缓解率为45%(伊马替尼耐药患者中为35%,伊马替尼不耐受患者中为74%)。
加速期CML:
在伊马替尼耐药或不耐受的患者中进行了一项开放、单臂、多中心研究。共有174例患者接受了达沙替尼70mg,每日2次治疗(161例伊马替尼耐药,13例伊马替尼不耐受)。自诊断至开始治疗的中位时间为82个月。达沙替尼治疗的中位持续时间为14个月,其中31%患者目前为止接受了>24个月的治疗。24个月时的主要分子学缓解率(在41例达到CCyR的患者中进行评价)为46%。表7报告了更多的疗效结果。
急粒变CML:
在伊马替尼耐药或不耐受的患者中进行了一项开放、单臂、多中心研究。共有109例患者接受了达沙替尼70mg,每日2次治疗(99例伊马替尼耐药,10例伊马替尼不耐受)。自诊断至开始治疗的中位时间为48个月。达沙替尼治疗的中位持续时间为3.5个月,其中12%患者目前为止接受了>24个月的治疗。24个月时的主要分子学缓解率(在19例达到CCyR的患者中进行评价)为68%。表7报告了更多的疗效结果。
急淋变CML和Ph+ ALL:
在伊马替尼治疗耐药或不耐受的急淋变CML或Ph+ ALL患者中进行了一项开放、单臂、多中心研究。共有48例急淋变CML患者接受了达沙替尼70mg,每日2次治疗(42例伊马替尼耐药,6例伊马替尼不耐受)。自诊断至开始治疗的中位时间为28个月。达沙替尼治疗的中位持续时间为3个月,其中2%患者目前为止接受了>24个月的治疗。24个月时的主要分子学缓解率(所有22例接受治疗达到CCyR的患者)为50%。此外,46例Ph+ ALL患者接受了达沙替尼70mg,每日2次治疗(44例伊马替尼耐药,2例伊马替尼不耐受)。自诊断至开始治疗的中位时间为18个月。达沙替尼治疗的中位持续时间为3个月,其中7%患者目前为止接受了>24个月的治疗。24个月时的主要分子学缓解率(所有25例接受治疗达到CCyR的患者)为52%。表7报告了更多的疗效结果。值得注意的是,达沙替尼治疗可快速达到主要血液学缓解(MaHR)(大部分急淋变CML患者和Ph+ ALL患者分别在达沙替尼首次给药后35天内和55天内达到MaHR)。
表7:本品II期单臂临床研究中的疗效a
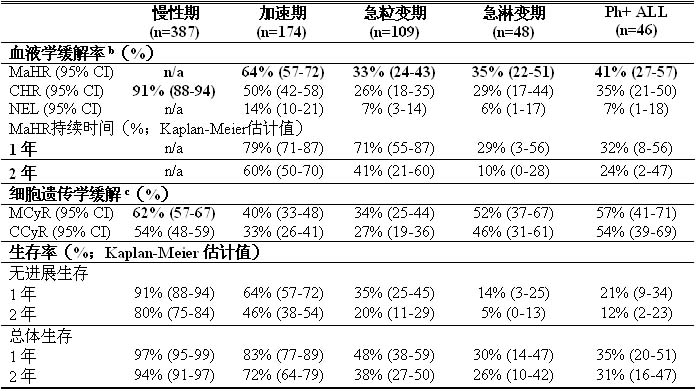
本表格描述的数据来源于以70mg每日2次为起始剂量的研究。推荐起始剂量见【用法用量】。
a 粗体的数字为主要终点的结果。
b 血液学缓解标准(4周后所有经证实的缓解):主要血液学缓解(MaHR)=完全血液学缓解(CHR)+无白血病证据(NEL)。
CHR(慢性期CML):WBC≤ULN,血小板<450,000/mm3,外周血中无原始细胞或早幼粒细胞,外周血中中幼粒细胞加晚幼粒细胞<5%,外周血中嗜碱性粒细胞<20%,无髓外浸润。
CHR(进展期CML/Ph+ ALL):WBC≤规定的ULN,ANC≥1,000/mm3,血小板≥100,000/mm3,外周血中无原始细胞或早幼粒细胞,骨髓原始细胞≤5%,外周血中中幼粒细胞加晚幼粒细胞<5%,外周血中嗜碱性粒细胞<20%,无髓外浸润。
NEL:除了ANC≥500/mm3且<1,000/mm3,或血小板≥20,000/mm3且≤100,000/mm3之外,与CHR标准相同。
c 细胞遗传学缓解标准:完全(中期分裂相中Ph+ 0%)或部分(>0%-35%)。MCyR(0%-35%)包括完全缓解和部分缓解。
n/a=不适用 CI=置信区间 ULN=正常上限。
尚未对达沙替尼治疗后接受骨髓移植患者的结果进行完整的评价。
III期临床试验
进行了2项随机、开放研究来评价达沙替尼每日1次给药与达沙替尼每日2次给药的疗效。以下数据基于开始达沙替尼治疗之后最少24个月的随访结果。
1、在慢性期CML研究中,主要终点是伊马替尼耐药患者中的MCyR。主要的次要终点是伊马替尼耐药患者中基于总日剂量水平下的MCyR。其它的次要终点包括MCyR的持续时间、PFS和总体生存率。共有670例患者(497例伊马替尼耐药)被随机至达沙替尼100mg,每日1次组,140mg每日1次组,50mg每日2次组或70mg每日2次组。中位的治疗持续时间为22个月(范围<1-31个月)。
所有达沙替尼治疗组均有效,其中每日1次方案组在主要疗效终点上具有相当于(非劣效于)每日2次方案组的疗效(MCyR上的差异为1.9%;95%置信区间[-6.8%-10.6%])。研究的主要次要终点还表明,100mg总日剂量组与140mg总日剂量组具有相似的疗效(非劣效性)(MCyR上的差异为-0.2%;95%置信区间[-8.9%-8.5%])。表8列出了疗效结果。
表8:III期剂量优化研究中本品的疗效:慢性期CML

a 不是本品针对慢性期CML的推荐起始剂量(见【用法用量】)。
b 血液学缓解标准(4周后所有经证实的缓解):CHR(慢性期CML):WBC≤规定的ULN,血小板<450,000/mm3,外周血中无原始细胞或早幼粒细胞,外周血中中幼粒细胞加晚幼粒细胞<5%,外周血中嗜碱性粒细胞<20%,无髓外浸润。
c 细胞遗传学缓解标准:完全(中期分裂相中Ph+ 0%)或部分(>0%-35%)。MCyR(0%-35%)包括完全缓解和部分缓解。
d 主要分子学缓解标准:定义为外周血样本中经RQ-PCR检测BCR-ABL/对照转录本≤0.1%。在达到CCyR的一个患者亚组中分析了分子学缓解。
根据Kaplan-Meier估计值,达沙替尼100mg,每日1次组患者中维持MCyR达18个月的患者比例为93%(95% CI:[88%-98%]),而达沙替尼70mg,每日2次组为88%(95% CI:[81%-95%])。
在伊马替尼不耐受的患者中也进行了疗效性评价。在该人群接受100mg,每日1次方案的患者中,有77%患者达到了MCyR,67%患者达到了CCyR,64%患者达到了主要分子学缓解。根据Kaplan-Meier估计值,所有伊马替尼不耐受患者(100%)均维持MCyR达1年的时间,92%的患者(95% CI:[80%-100%])维持MCyR达18个月。本人群中所估计的1年无进展生存率为97%(95% CI:[92%-100%]),2年无进展生存率为87%(95% CI:[76%-99%])。所估计的1年和2年总体生存率分别为100%和95%(95% CI:[88%-100%])。
2、在针对进展期CML和Ph+ ALL的研究中,主要研究终点为MaHR。共有611例患者随机接受达沙替尼140mg,每日1次或70mg,每日2次治疗。中位的治疗持续时间大约为6个月(范围为0.03-31个月)。
每日1次方案在主要疗效终点上与每日2次方案相当(非劣效性)(MaHR的差异为0.8%;95%置信区间[-7.1%-8.7%])。表9列出了缓解率。
表9:III期剂量优化研究中本品的疗效:进展期CML和Ph+ ALL

a 血液学缓解标准(4周后所有经证实的缓解):主要血液学缓解(MaHR)=完全血液学缓解(CHR)+无白血病证据(NEL)。
CHR:WBC≤规定的ULN,ANC≥1,000/mm3,血小板≥100,000/mm3,外周血中无原始细胞或早幼粒细胞,骨髓原始细胞≤5%,外周血中中幼粒细胞加晚幼粒细胞<5%,外周血中嗜碱性粒细胞<20%,无髓外浸润。
NEL:除ANC≥500/mm3且<1,000/mm3,或血小板≥20,000/mm3且≤100,000/mm3之外,与CHR标准相同。
b MCyR包含完全(0% Ph+中期)和部分(>0%-35%)缓解。
CI=置信区间 ULN=正常上限。
任一组中的加速期CML患者均未达到中位的MaHR持续时间;140mg每日1次组和70mg每日2次组中位PFS分别为25个月和26个月;140mg每日1次组未达到中位总体生存期,70mg每日2次组为31个月。
在急粒变CML患者中,140mg每日1次组和70mg每日2次组中位MaHR持续时间分别为8个月和9个月;两组的中位PFS均为4个月;两组的中位总体生存期均为8个月。在急淋变CML患者中,140mg每日1次组和70mg每日2次组中位的MaHR持续时间分别为5个月和8个月;两组的中位PFS均为5个月,两组的中位总体生存期分别为11个月和9个月。对于服用140mg每日1次剂量组和70mg每日2次剂量组的Ph+ ALL患者,中位的MaHR持续时间分别为5个月和12个月;中位的PFS分别为4个月和3个月,中位的总体生存期分别为7个月和9个月。
中国临床研究结果
在一项开放、单臂、多中心研究中评估了达沙替尼口服起始剂量为100mg QD用于慢性期CML和起始剂量为70mg BID用于进展期CML(加速期、急粒变和急淋变)或Ph+ ALL对中国患者的安全性和疗效。所有患者既往均接受过伊马替尼治疗,且对伊马替尼治疗耐药或不耐受。为了提高疗效或控制毒性,允许进行剂量调整(见【用法用量】)。
在慢性期患者中,主要疗效终点是主要细胞遗传学缓解(MCyR)。在进展期CML或Ph+ ALL患者中,主要研究终点是CHR和OHR。此外,还报告了进展期CML或Ph+ ALL患者中的主要血液学缓解(MaHR)率。研究共入选140例患者,其中121例患者(59例慢性期CML患者,25例加速期CML患者,35例急变期CML患者,2例Ph+ ALL患者)至少接受了1个达沙替尼给药剂量。由于入选的伊马替尼不耐受患者数量较少(N=9,6.7%),因此该患者组的结果没有单独列出,而与伊马替尼耐药患者的结果合并。
慢性期CML:
共59例患者接受了达沙替尼100mg QD治疗。自诊断至开始治疗的中位时间为46.3个月(范围:5.42-214.6)。在78.0%患者中,伊马替尼的最高剂量为400-600mg/日。除伊马替尼之外,81.4%患者之前接受过羟基脲或阿那格雷治疗,52.5%患者之前接受过干扰素治疗。中位治疗持续时间为19.32个月(范围为1.64-29.70个月)。日平均剂量中值为97.0mg/日,范围为39.0-140.0mg/日。在12个月的随访期内,MCyR率为50.8%,CCyR率为44.1%。达到MCyR的中位时间为12.1周。疗效结果见表9。在至少12个月的随访期内,30例达到MCyR的患者中无1例患者出现疾病进展。大多数(55例[93.2%])慢性期CML患者在18个月随访期内无疾病进展。
加速期CML:
共25例加速期CML患者接受了达沙替尼70mg BID治疗。自诊断至开始治疗的中位时间为72.0个月(范围:18.04-140.71)。在60.0%患者中,伊马替尼的最高剂量为400-600mg/日。在40%患者中,伊马替尼的最高剂量大于600mg/日。除伊马替尼之外,88%患者之前接受过羟基脲或阿那格雷治疗,76%患者之前接受过干扰素治疗,52%患者之前接受过除伊马替尼、羟基脲或阿那格雷或干扰素之外的化疗。中位治疗持续时间为20.99个月(范围为3.35-29.60个月)。日平均剂量中值为116mg/日,范围为75-195mg/日。在18个月的随访期内,CHR率为52.0%,OHR率为92.0%,MaHR率为84.0%。40.0%患者达到了MCyR,28%患者达到了CCyR。达到CHR的中位时间为16.0周,达到MaHR的中位时间为12周。疗效结果见表9。在18个月的随访期内,11例达到CHR的患者中有2例患者在此研究期内失去了CHR。大多数(16例[64.0%])加速期CML患者在18个月随访期内无疾病进展。
急淋变或急粒变CML和Ph+ ALL:
共37例急变期CML/Ph+ ALL患者接受了达沙替尼70mg BID治疗。自诊断至开始治疗的中位时间为30.4个月(范围:4.04-276.96)。在67.6%患者中,伊马替尼的最高剂量为400-600mg/日。在29.7%患者中,伊马替尼的最高剂量大于600mg/日。除伊马替尼之外,81.1%患者之前接受过羟基脲或阿那格雷治疗,43.2%患者之前接受过干扰素治疗,62.2%患者之前接受过除伊马替尼、羟基脲或阿那格雷或干扰素之外的化疗。中位治疗持续时间为3.06个月(范围为0.30-26.84个月)。日平均剂量中值为137mg/日,范围为41-179mg/日。在18个月的随访期内,CHR率为16.2%,OHR率为35.1%,MaHR率为29.7%。21.6%患者达到了MCyR,16.2%患者达到了CCyR。达到CHR或MaHR的中位时间为12周。疗效结果见表10。在最短18个月的随访期内,6例达到CHR的患者中有1例患者在此研究期内失去了CHR。急变期CML和Ph+ ALL患者的中位PFS为4.3个月(2.6-7.4个月)。
表10:基于中国患者的单臂临床研究疗效a

a 粗体数字是主要终点的结果。
b 细胞遗传学缓解的标准:主要血液学缓解(MaHR)=完全血液学缓解(CHR) + 无白血病证据(NEL)。
CHR(慢性期CML):白细胞≤规定的ULN,血小板<450,000/mm3,外周血中无原始细胞或早幼粒细胞,外周血中幼粒细胞+晚幼粒细胞<5%,外周血中嗜碱性粒细胞<20%,髓外组织未受波及。
CHR(进展期CML/Ph+ ALL):白细胞≤规定的ULN,ANC≥1000/mm3,血小板≥100,000/mm3,外周血中无原始细胞或早幼粒细胞,骨髓原始细胞≤5%,外周血中幼粒细胞+晚幼粒细胞<5%,外周血中嗜碱性粒细胞<20%,髓外组织未受波及。
NEL:与CHR的标准相同,但ANC≥500/mm3并且<1,000/mm3,或血小板≥20,000/mm3并且≤100,000/mm3。
c 细胞遗传学缓解的标准:完全(0% Ph+中期)或者部分(>0%-35%)。MCyR(0%-35%)包括完全和部分缓解。
n/a=不适用 CI=置信区间。
药理作用
达沙替尼属于蛋白激酶抑制剂,可抑制BCR-ABL激酶和SRC家族激酶以及许多其它选择性的致癌激酶,包括c-KIT、ephrin(EPH)受体激酶和PDGFβ受体。达沙替尼是一种强效的、次纳摩尔(subnanomolar)的BCR-ABL激酶抑制剂,其在0.6-0.8nM的浓度下具有较强的活性。它与BCR-ABL酶的无活性及有活性构型均可结合。
体外研究中,达沙替尼在表达各种伊马替尼敏感和耐药疾病的白血病细胞系中具有活性。这些非临床研究的结果表明,达沙替尼可以克服由下列原因导致的伊马替尼耐药:BCR-ABL过表达、BCR-ABL激酶区域突变、激活包括SRC家族激酶(LYN,HCK)在内的其他信号通道,以及多药耐药基因过表达。此外,达沙替尼可在次纳摩尔浓度下抑制SRC家族激酶。
在使用鼠CML模型所单独进行的体内试验中,达沙替尼能够防止慢性期CML向急变期的进展,同时延长了荷瘤小鼠(源于生长在不同部位的患者CML细胞系,包括中枢神经系统)的生存期。
毒理研究
在一系列基于小鼠、大鼠、猴和家兔进行的体外和体内试验中对达沙替尼的非临床安全性特点进行了评价。
主要毒性发生在胃肠道、造血系统和淋巴系统。在大鼠和猴中发生的胃肠道毒性为剂量限制性毒性,原因是肠道始终是一个靶器官。在大鼠中,伴随着骨髓的变化,红细胞指标出现了最少至轻度的降低;类似的变化还出现在猴中,但是发生率更低。发生在大鼠中的淋巴毒性包括淋巴结、脾脏和胸腺的淋巴耗竭,以及淋巴器官重量降低。胃肠道、造血系统和淋巴系统的改变在停止治疗后都是可逆的。
在治疗最多9个月的猴中发生的肾脏改变仅限于基础的肾脏矿化作用的增加。在一项针对猴的急性、单次口服给药研究中观察到皮肤出血,但是在针对猴或大鼠的重复给药研究中未观察到该现象。在大鼠中,达沙替尼可在体外抑制血小板聚集并在体内延长表皮出血时间,但是不会导致自发性出血。
在应用hERG和浦肯野纤维法进行的体外达沙替尼活性分析表明,该药可能会延长心室复极(QT间期)。然而,一项基于猴(清醒状态下接受遥测)的单次给药研究中,QT间期或ECG波形未发生变化。
达沙替尼在体外细菌细胞分析(Ames试验)中不具有致突变性,同时,在一项体内大鼠微核研究中也不具有遗传毒性。达沙替尼在体外对分裂的中国仓鼠卵巢(CHO)细胞具有致畸性。
尚未研究达沙替尼对男性和女性生育力的影响。然而,在多个种属中完成的重复剂量毒性研究结果提示,达沙替尼可能会潜在地损害生殖功能和生育力。在雄性动物中获得的作用证据包括精囊体积减小,分泌下降以及前列腺、精囊和睾丸不成熟。达沙替尼给药引起猴子宫炎症和矿化,以及啮齿类动物的卵巢囊肿和卵巢肥大。
在一项常规的大鼠生殖力和早期胚胎发育研究中,达沙替尼并未影响雄性和雌性大鼠的生殖力,但是在接近人体临床暴露的剂量水平下导致了胚胎死亡。在胚胎胎儿发育研究中,达沙替尼同样也导致了胚胎死亡,同时伴有大鼠产仔数的降低以及大鼠和家兔中胎儿骨骼的改变。这些效应均发生在不会导致母体毒性的剂量水平下,表明达沙替尼在着床至器官形成这段时间内是一种选择性的生殖毒物。
在小鼠中,达沙替尼可以导致免疫抑制,该效应与剂量相关,且通过剂量降低和/或给药方案的改变可以有效地处理。在一项针对小鼠成纤维细胞的体外中性红摄取光毒性试验中,达沙替尼具有光毒性的可能。雌性裸鼠单次口服达沙替尼,使其暴露达到最多3倍于人接受推荐的治疗剂量(根据AUC)后的暴露时,被认为在体内不具有光毒性。
在两年的致癌性研究中,大鼠经口给予达沙替尼0.3、1、3mg/kg/g天。最高剂量组血浆药物暴露量与人70mg每天2次给药剂量下